Acompanhe também nossos posts no Instagram!
Como ocorre a pneumonia causada por Staphylococcus aureus?
O gênero Staphylococcus pertence à família Micrococcae, juntamente com os gêneros Planococcus, Micrococcus e Stomatococcus. Esse gênero possui 33 espécies, sendo a S. aureus aquela de maior interesse clínico, uma vez que está relacionado com diversas infecções em seres humanos. O S. aureus é uma bactéria esférica, do grupo cocos Gram e catalase-positivos (Figura 1). O microrganismo varia seu diâmetro entre 0,5 e 1,5 μm, são imóveis, não-esporulados e, geralmente, não-encapsulados. A bactéria é encontrada no organismo de pessoas saudáveis, sendo o homem seu principal reservatório, estando presente na pele, fossas nasais, garganta e intestino. No entanto, podem provocar doenças que possuem características de infecções simples, como espinhas, furúnculos e celulites, até infecções graves, como pneumonia, meningite, endocardite, síndrome do choque tóxico, septicemia e outras (SANTOS et al., 2007).
O mecanismo de infecção causado pelo S. aureus inicia-se com sua aderência na pele ou na mucosa. A bactéria infecta o hospedeiro através de rupturas cutâneas ou dispositivos médicos contaminados com biofilme. Alguns estudos ainda relatam, que ela é capaz de secretar certas toxinas que promovem a ativação de metaloproteases, ocasionando a ruptura epitelial e endotelial. Assim, após atingir a corrente sanguínea, o S. aureus utiliza diversos mecanismos para escapar do sistema imunológico, como secreção de toxinas citolíticas, indução da apoptose fagocitária e inibição da ativação do sistema complemento. Além disso, a bactéria também pode promover a aglutinação e formação de trombos, ou mesmo persistir nas células de defesa para alcançar uma distribuição sistêmica para outros órgãos e tecidos. Dessa maneira, o S. aureus é capaz de se anexar e invadir órgãos e tecidos, formando abscessos, algumas vezes encapsulados, inibindo a infiltração de leucócitos adicionais, ocorrendo a proliferação bacteriana no organismo do hospedeiro (CHEUNG; BAE; OTTO, 2021).
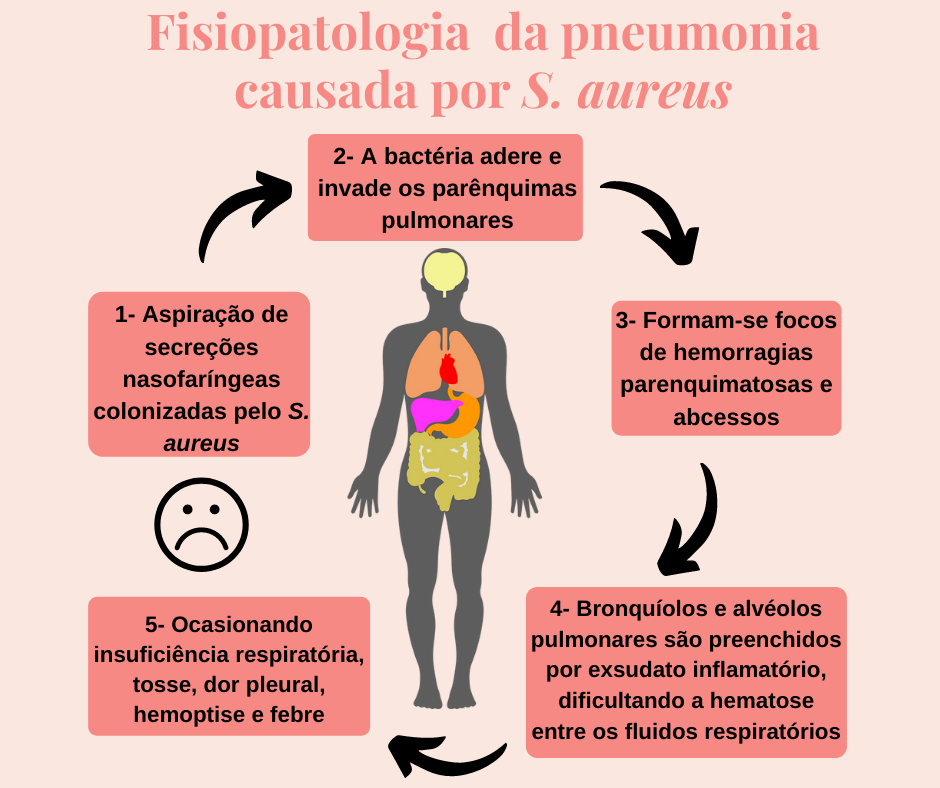
Dentre as principais manifestações clínicas graves ocasionadas pela infecção por S. aureus, destaca-se a pneumonia estafilocócica. Esta patologia constitui cerca de 1 a 10% de todos os casos de pneumonia adquirida na comunidade, além de possuir elevadas taxas de morbidade e mortalidade. Na maioria dos casos, esta infecção é resultante da aspiração de secreções nasofaríngeas colonizadas pelo S. aureus. Ao chegar ao pulmão, a bactéria adere e invade os parênquimas pulmonares, região importante para a realização das trocas gasosas, formando focos de hemorragias parenquimatosas e abcessos. Dessa forma, os bronquíolos e alvéolos pulmonares são preenchidos por exsudato inflamatório, dificultando a hematose entre os fluidos respiratórios (Figura 2). Isso acarreta um quadro clássico de insuficiência respiratória, com sintomas abruptos de tosse, dor pleural, hemoptise e febre (ASSUNÇÃO; PEREIRA; ABREU, 2018; FILHO, 2016; SANTOS et al., 2008).
O que são as famosas cepas MRSA?
Os antimicrobianos são uma classe farmacológica amplamente prescrita devido sua eficácia na cura e prevenção de diversas infecções. No entanto, a alta frequência em sua prescrição juntamente com o uso indiscriminado, acarretam grandes implicações, dentre elas, a limitação de eficácia, atraso no diagnóstico de doenças, aumento do risco de complicações, reações adversas que podem colocar em risco a vida dos pacientes, interações medicamentosas e, principalmente, o desenvolvimento de resistência bacteriana (ENRÍQUEZ et al., 2013).
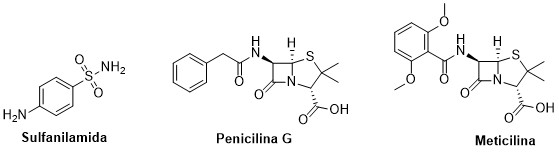
A resistência bacteriana aos antimicrobianos é uma preocupação global, uma vez que compromete a eficácia dos programas de saúde, ocasionando o surgimento de bactérias multirresistentes (ENRÍQUEZ et al., 2013). A resistência das diversas espécies bacterianas aos antimicrobianos é variável entre os países, regiões, origem hospitalar e comunitária das estirpes, mas algumas espécies apresentam resistência amplamente difundida em todo o mundo, como é o caso do Staphylococcus aureus (TAVARES, 2000). No início da década de 1930, surgiram as terapias com a utilização da sulfanilamida (Figura 3), mas, já no final daquela década houve relatos das primeiras cepas de S. aureus resistentes àquele quimioterápico. Posteriormente, com a utilização da penicilina (Figura 3) em uso clínico, o mesmo microrganismo passou a desenvolver resistência a esse β-lactâmico. Em 1960, a meticilina (Figura 3), primeira penicilina semi-sintética, foi descoberta e colocada em uso, uma vez que não era suscetível à ação da enzima β-lactamase, principal responsável pela resistência às penicilinas. No início da década de 1970, surgiram cepas de S. aureus com resistência à meticilina, identificadas pela sigla MRSA, que se disseminaram em ambientes hospitalares, limitando as terapias (SANTOS et al., 2007).
Por que as infecções causadas pelo MRSA são uma preocupação global de saúde pública?
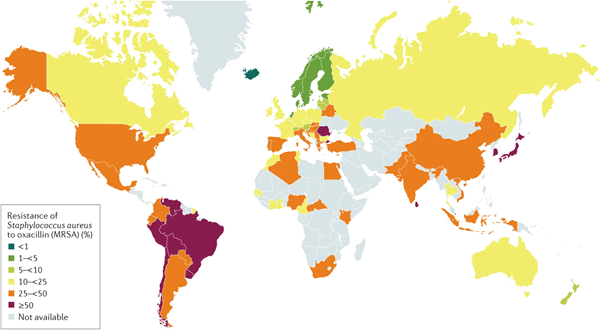
A disseminação do MRSA pode variar de acordo com a localização, medidas de vigilância e práticas de controle de infecções de cada país (Figura 4) (LEE et al., 2018; MEJÍA et al., 2010). Na Europa, as infecções por MRSA ainda são um problema para os sistemas de saúde de muitos países, uma vez que a prevalência da doença variou consideravelmente na União Européia (UE) e no Espaço Econômico Europeu (EEE) (BORG; CAMILLERI, 2021). Em um estudo realizado por Cassini et al. (2018) foi estimado que ocorrem aproximadamente 150.000 infecções por MRSA e 7.000 mortes todos os anos em países da UE e no EEE. Alguns países, como Portugal e Romênia, ainda que tenham apresentado uma redução estatística na prevalência de MRSA, ainda apresentam valores acima do esperado, sendo respectivamente 39,2% e 44,4%, em 2018 (BORG; CAMILLERI, 2021).
No continente africano, as taxas de prevalência de MRSA entre os países se mostram desiguais, entre 12 e 82%. Em Uganda, na África Oriental, foram registradas taxas de prevalência de 31,5 a 42% entre pacientes e profissionais de saúde. Em Ruanda, a taxa de prevalência é de 31 a 82% e, na Tanzânia, de 10 a 50%. Já na África do Sul, desde 2011, foi registrado um declínio de 34% para 28% no número de prevalência (WANGAI et al., 2019).
O continente asiático possui altas taxas de prevalência de MRSA, tanto associado às infecções em hospitais quanto infecções na comunidade. A maioria dos hospitais são classificados como endêmicos para MRSA, com taxas de infecção entre 28% (Hong Kong e Indonésia) a aproximadamente 70% (Coreia), entre os isolados clínicos de Staphylococcus aureus em 2010. Já as infecções associadas à comunidade, variam de menos de 5% a mais de 35% (CHEN; HUANG, 2014).
Já na América Latina, em 2017, foi realizada a análise de 1.185 isolados de Staphylococcus aureus de um total de 1.010 pacientes, destes, 875 possuíam apenas um isolado, 102 dois isolados, 26 três isolados e 7 apresentaram quatro isolados. Dentre os isolados de S. aureus, 45% foram classificados como MRSA. Os países com as maiores taxas de infecção foram o Brasil (62%), Venezuela (57%), México (57%), Peru (54%) e Guatemala (54%), enquanto os países com menores taxas foram Colômbia (22%) e Equador (29%) (ARIAS et.al, 2017).
No Brasil, uma pesquisa realizada em 2007 identificou 13 isolados de S. aureus resistente à meticilina nas cidades do Rio de Janeiro e Porto Alegre. Dentre os casos relatados, dois eram de infecções respiratórias (pneumonia). Além disso, o estudo também mostrou que todos os isolados de S. aureus apresentaram resistência à oxacilina (RIBEIRO et al., 2007). Ainda no Brasil, o Boletim de Segurança do Paciente e Qualidade em Serviços de Saúde n° 14, mostrou que o Staphylococcus aureus foi responsável por 13,2% (2.959) dos casos de infecções primárias de corrente sanguínea laboratorial (IPCSL) confirmada em UTIs adulto no ano de 2015. Dos isolados de S. aureus, 57,4% apresentaram resistência à oxacilina (BRASIL, 2016).
Como é o tratamento da pneumonia causada por S. aureus sensíveis e MRSA?
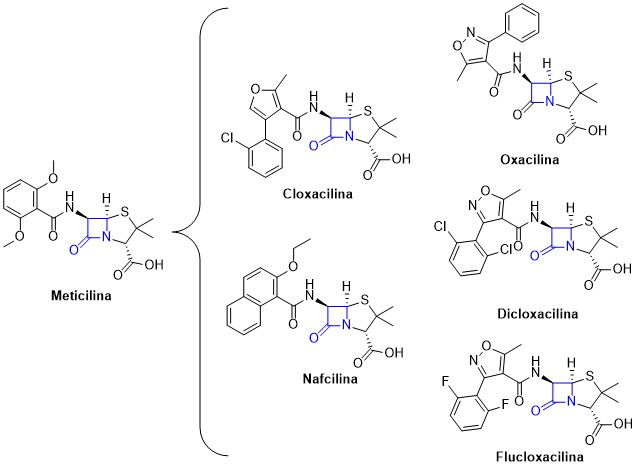
A pneumonia causada por Staphylococcus aureus pode ser tratada com fármacos pertencentes à classe dos β-lactâmicos (BROOKS et al, 2014). Estes fármacos agem bloqueando a ação da enzima transpeptidase, inibindo a síntese da parede celular bacteriana e provocando a morte da bactéria. Contudo, a ampla utilização destes antibióticos acarretou na seleção de linhagens resistentes, na qual as bactérias produzem uma enzima chamada β-lactamase, que hidrolisa o anel β-lactâmico do fármaco, tornando-o inativo (MADIGAN et al., 2016). De forma a contornar este problema, foi desenvolvido um fármaco β-lactâmico resistente à degradação por esta enzima, denominado meticilina (Figura 5). No entanto, pouco tempo após o seu desenvolvimento foram encontradas cepas de Staphylococcus aureus resistente à meticilina (MRSA), limitando as opções terapêuticas para o tratamento de infecções causadas por esta bactéria. Além da sua ineficácia sobre algumas cepas de S. aureus, a meticilina também se mostrou tóxica ao organismo, levando a sua substituição na prática clínica por outros fármacos β-lactâmicos, como oxacilina, cloxacilina, dicloxacilina, flucloxacilina e nafcilina (Figura 5) (TRABULSI; ALTERTHUM, 2015).
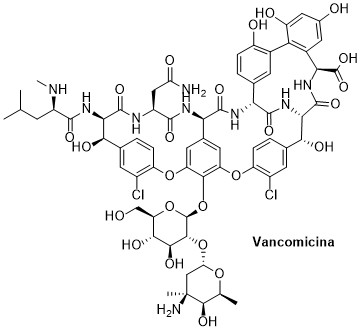
Entretanto, no caso de pneumonias causadas por MRSA, pode ser empregado o tratamento com outras classes de antibacterianos, como glicopeptídeos e oxazolidinonas (BROWN et al., 2021). Na década de 1990, fármacos pertencentes à classe dos glicopeptídeos eram os únicos antibacterianos eficazes no tratamento de infecções causadas por S. aureus resistente à meticilina, sendo a vancomicina (Figura 6), o medicamento mais utilizado. Este fármaco age ligando-se aos resíduos D-alanil-D-alanina dos pentapeptídeos que formam a parede celular bacteriana, inibindo a sua síntese e provocando a morte da bactéria. Contudo, no final desta mesma década foram encontradas cepas de Staphylococcus aureus resistente à vancomicina (VRSA), trazendo novos desafios à terapia antiestafilocócica (TRABULSI; ALTERTHUM, 2015). A vancomicina é indicada no tratamento de pneumonias causadas por MRSA, com início tardio ou fator de risco para patógenos multirresistentes (LUNA et al, 2010). Ela apresenta baixa biodisponibilidade oral, porém boa distribuição pelos tecidos após administração intravenosa. Este fármaco é eliminado principalmente na urina, podendo acumular-se no organismo de pacientes com disfunção renal. O uso de vancomicina pode causar exantemas cutâneos maculares e anafilaxia. Além disso, doses elevadas deste fármaco podem causar ototoxicidade e nefrotoxicidade (BRUNTON; CHABNER; KNOLLMANN, 2012).
Em relação à classe das oxazolidinonas, a linezolida (Figura 7) é o principal fármaco utilizado no tratamento da pneumonia nosocomial por MRSA e infecções complicadas da pele e tecidos moles (LUNA et al, 2010). Além disso, também é útil no tratamento de infecções causadas por S. aureus com resistência intermediária ou total à vancomicina. No entanto, algumas cepas de estafilococos podem apresentar resistência à linezolida, devido a mutações pontuais no RNAr da subunidade 23S do ribossomo bacteriano.
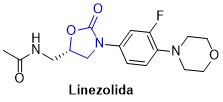
A linezolida atua inibindo a síntese proteica bacteriana, podendo ser administrado por via intravenosa ou oral, apresentando boa biodisponibilidade nesta última (~100%). Este fármaco é bem distribuído pelos tecidos, e sua eliminação ocorre predominantemente na urina. No entanto, o uso de linezolida pode causar mielossupressão, problemas gastrointestinais, cefaleia e exantema. Somado a isso, a administração prolongada deste fármaco pode causar neuropatia periférica, neurite óptica e acidose láctica. A linezolida deve ser evitada em pacientes que fazem terapia com fármacos adrenérgicos ou serotoninérgicos, uma vez que ela é um inibidor fraco e inespecífico da enzima monoaminoxidase, aumentando o risco de desenvolver síndrome da serotonina (BRUNTON; CHABNER; KNOLLMANN, 2012).
Nos próximos posts, vamos explorar melhor a classe terapêutica das oxazolidinonas. Fique ligado e até mais!
Se gostou desse conteúdo, compartilhe!
Referências
ARIAS, C. A et al. Um estudo multicêntrico de coorte prospectivo de epidemiologia molecular e filogenômica de Staphylococcus aureus Bacteremia em nove países latino-americanos. ASM journals. Agentes Antimicrobianos e Quimioterapia. v. 61, n. 10.
ASSUNÇÃO, R. G.; PEREIRA, W. A.; ABREU, A. G. Pneumonia Bacteriana: Aspectos Epidemiológicos, Fisiopatologia e Avanços no Diagnóstico. Revista de Investigação Biomédica, v. 10, n. 1, p. 83, 2018.
BORG, M. A.; CAMILLERI, L.What Is Driving the Epidemiology of Methicillin-Resistant Staphylococcus aureus Infections in Europe?. Microbial Drug Resistance, v. 27, n.7,2021.
BRASIL. Agência Nacional de Vigilância Sanitária (ANVISA). Boletim de Segurança do Paciente e Qualidade em Serviços de Saúde nº 14: Avaliação dos indicadores nacionais das Infecções Relacionadas à Assistência à Saúde (IRAS) e Resistência microbiana do ano de 2015. Brasília, 2016. Disponível em: https://www.gov.br/anvisa/pt-br/centraisdeconteudo/publicacoes/servicosdesaude/publicacoes/boletim-seguranca-do-paciente/boletim-de-seguranca-do-paciente-e-qualidade-em-servicos-de-saude-no-14-avaliacao-dos-indicadores-nacionais-das-infeccoes-relacionadas-a-assistencia-a-saude-iras-e-resistencia.pdf/view. Acesso em: 25 ago 2021.
BROOKS, G. F. et al. Microbiologia Médica de Jawetz, Melnick e Adelberg. 26ª ed., Porto Alegre: AMGH, p. 204-205, 2014.
BROWN, N. M. et al. Treatment of methicillin-resistant Staphylococcus aureus (MRSA): updated guidelines from the UK. JAC-Antimicrobial Resistance, v. 3, n. 1, p. 18, 2021.
BRUNTON, L. L.; CHABNER, B. A; KNOLLMANN, B. C. As Bases Farmacológicas da Terapêutica de Goodman & Gilman. Porto Alegre: AMGH, 12ª ed., p. 1537-1542, 2012.
CASSINI, A. et al. Attributable deaths and disability-adjusted life-years caused by infections with antibiotic-resistant bacteria in the EU and the European Economic Area in 2015: a population-level modelling analysis. Lancet Infect Dis, v. 19, ed. 1, p. 56-66, 2019.
CHEN, C. J; HUANG, Y. C. New epidemiology of Staphylococcus aureus infection in Asia. Clinical Microbiology and Infection, v .20, n. 7, p. 605-623, 2014.
CHEUNG, G. Y. C.; BAE, J. S.; OTTO, M. Pathogenicity and virulence of Staphylococcus aureus. Virulence, v. 12, n. 1, p. 547–569, 2021.
ENRÍQUEZ, M. Q et al. Las oxazolidinonas como alternativa en el tratamiento del Staphylococcus aureus multirresistente. Medisur, v. 11, n. 2, mar-apr. 2013.
FILHO, G. B. Bogliolo Patologia. 9ª ed. Rio de Janeiro: Guanabara Koogan, 2016.
LEE, A. S. et al. Methicillin-resistant Staphylococcus aureus. Nat Rev Dis Primers. v. 4, n. 18033, p. 23, 2018.
LUNA, C. M. et al.Treatment of methicillin-resistant Staphylococcus aureus in Latin America. Brazilian Journal of Infectious Diseases, v. 14, p. S121-S129, 2010.
MADIGAN, M. T. et al. Microbiologia de Brock. 14ª ed., Porto Alegre: Artmed, p. 868-869, 2016.
MEJÍA, C; ZURITA, J; GUZMÁN-BLANCO, M. Epidemiology and surveillance of methicillin-resistant staphylococcus aureus in Latin America. Brazilian Journal of Infectious Diseases. 2010, v. 14, supl 2, p. S79-S86, 2010.
RIBEIRO, A. et al. Detection and characterization of international community-acquired infections by methicillin-resistant Staphylococcus aureus clones in Rio de Janeiro and Porto Alegre cities causing both community- and hospital-associated diseases. Diagnostic Microbiology and Infectious Disease, v. 59, n. 3, p. 339-345, 2007.
SANTOS, A. L et al. Staphylococcus aureus: visitando uma cepa de importância hospitalar. Bras Patol Med Lab, v. 43, n. 6, p. 413-423, dez. 2007.
SANTOS, J. W. A. et al. Pneumonia estafilocócica adquirida na comunidade. Jornal Brasileiro de Pneumologia, v. 34, n. 9, p. 683–689, 2008.
TAVARES, W. Bactérias gram-positivas problemas: resistência do estafilococo, do enterococo e do pneumococo aos antimicrobianos. Rev. Soc. Bras. Med. Trop, v. 33, n. 3, jun. 2000.
TRABULSI, L. R.; ALTERTHUM, F. Microbiologia. 6ª ed., São Paulo: Atheneu, p. 179-188, 2015.
WANGAI, F. K.; MASIKA, M. M.; MARITIM, M. C. et al. Methicillin-resistant Staphylococcus aureus (MRSA) in East Africa: red alert or red herring?. BMC Infect Dis, v. 19, n. 1, p. 10, 2019.
Profa. Dra. Marcelle de Lima Ferreira Bispo
Professora Adjunta do Departamento de Química da Universidade Estadual de Londrina (UEL). Possui experiência na área de Química Medicinal, com ênfase em planejamento, síntese, modelagem molecular e avaliação biológica de novas substâncias com potenciais atividades antibacteriana, antimicobacteriana, antifúngica, antichagásica, antileishmania, antimalárica e antitumoral.

Parabéns pela dedicação da equipe.
Wow, amazing weblog layout!
you made blogging look easy. The full glance of
your site is wonderful, as well as the content!
I do not even know how I ended up here but I thought this post was great I dont know who you are but definitely youre going to a famous blogger if you arent already Cheers