Acompanhe também nossos posts no Instagram!
Um breve histórico
A síndrome da hipertensão arterial (HA) começou a ser descrita no final do século XIX por Frederick Mohamed. Foi citada em 1881 por Riva-Rocci, quando criou o primeiro esfigmomanômetro, aparelho utilizado para aferir a pressão arterial (Figura 1). Em 1906, Korotkoff introduziu a prática de medida para pressão arterial (PA). Posteriormente, muitos outros autores descreveram a condição clínica hipertensiva e, finalmente em 1949, tiveram início os estudos sobre a hipertensão (RAMOS, 1998).
Quantas pessoas sofrem de hipertensão?
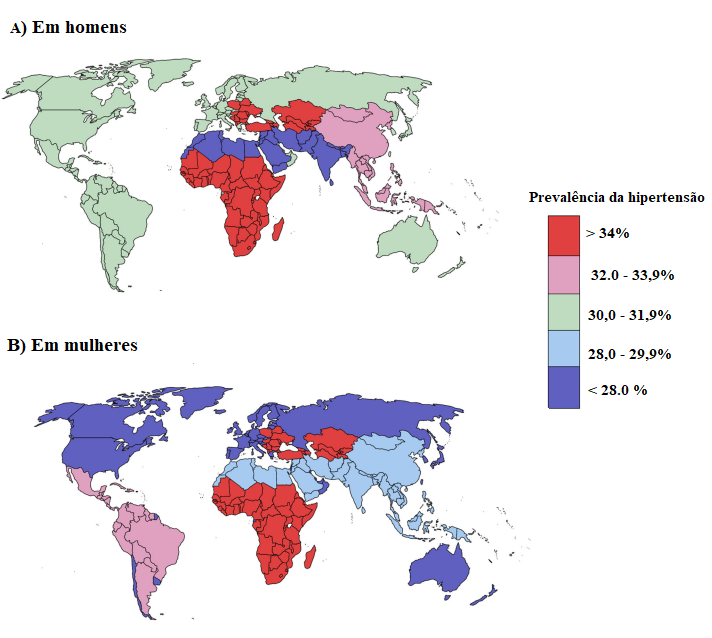
Um estudo publicado em Setembro de 2021 na revista Lancet The Lancet, mostrou que o número de pessoas com idade entre 30-79 anos com hipertensão dobrou de 1990 a 2019, de 331 milhões de mulheres e 317 milhões de homens em 1990 para 626 milhões de mulheres e 652 milhões de homens em 2019, apesar da prevalência global estável padronizada por idade (Figura 2). (NCD Risk Factor Collaboration, 2021)
No Brasil, em 2018, mais de 30 milhões de brasileiros sofriam de hipertensão, de acordo com a Sociedade de Cardiologia do estado de São Paulo (2018). Com esses números, a hipertensão é a condição de maior prevalência no Brasil, além de ser a principal causa de morte no país e no mundo, sendo que cerca de 30% dos adultos possuem hipertensão (Organização Pan-Americana da Saúde, 2020). Dos mais de 30 milhões de brasileiros hipertensos, o Ministério da Saúde acredita que apenas 10% fazem tratamento e acompanhamento da sua condição.
Pessoas com hipertensão apresentam riscos significativamente maiores a doenças cardiovasculares, insuficiência renal e doença vascular encefálica (MALTA et al., 2018). Sendo mais recorrente em idosos, a doença foi fator importante para o óbito de mais de 300 mil pessoas no ano de 2017 (BRASIL, 2019).
Mas, afinal, o que é a pressão arterial?
A pressão arterial (PA) pode ser definida como a força que o sangue exerce na parede das artérias, sendo o portanto, produto do débito cardíaco (DC) pela resistência vascular periférica total (RVP), ou seja:
PA = DC x RVP
Assim, podem os seguintes fatores podem influenciar a PA:
- Frequência cardíaca (FC), que está diretamente relacionada ao débito cardíaco, uma vez que este é o produto da FC pelo volume sistólico (VS), que é o volume ejetado pelo coração durante a contração. Logo: DC = FC x VS
- Resistência vascular periférica (RVP), que corresponde a alteração do diâmetro dos vasos, ou seja, do tônus arteriolar.
A PA é medida em milímetros (mm) de mercúrio (Hg) por meio do esfigmomanômetro, sendo composta por duas medidas, denominadas como PA sistólica e PA diastólica.
A PA sistólica, conhecida popularmente como “pressão máxima”, é aquela exercida pelo sangue quando o coração se contrai para impulsionar o sangue para as artérias. Quanto maior a contração do coração, maior é a pressão sistólica. Enquanto a PA diastólica, ou “pressão mínima”, está relacionada à capacidade de adaptação ao volume de sangue que o coração ejetou (GOLAN, 3ª edição).
Como o nosso organismo controla a PA?
São identificados quatro sistemas responsáveis pela regulação da PA, são eles:
- sistema renina-angiotensina-aldosterona (SRAA),
- reflexo barorreceptor pelos quimiorreceptores centrais (sensíveis a pressão parcial CO2)
- reflexo barorreceptor pelos quimiorreceptores periféricos (sensíveis à modificação parcial de O2)
- barorreceptores cardiopulmonares (secreção de peptídeo natriurético).
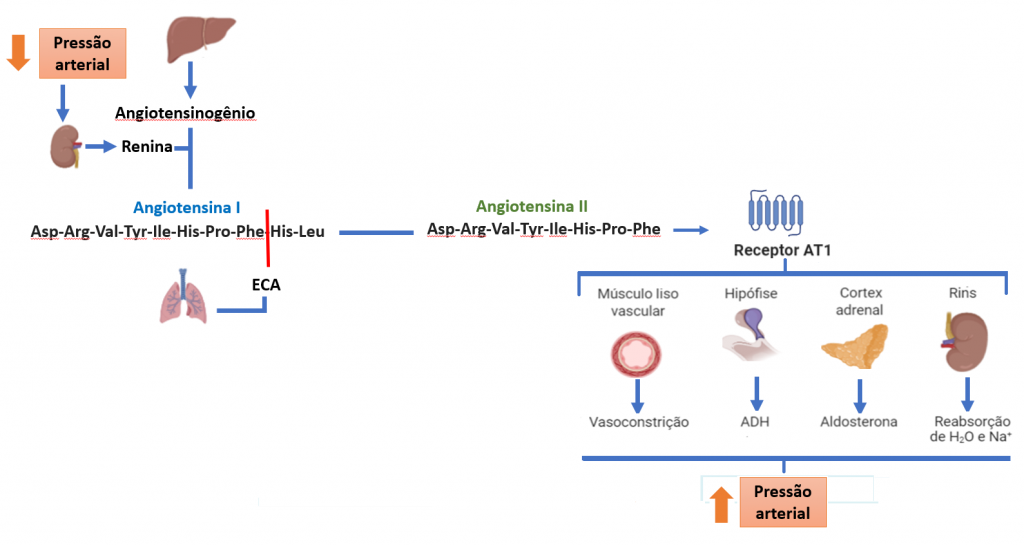
Dentre esses, destaca-se o sistema renina-angiotensina-aldosterona que regula a elevação da PA por meio da seguinte cascata bioquímica (Figura 2): a enzima renina catalisa a conversão do angiotensinogênio em angiotensina I, que é clivado pela enzima conversora de angiotensina (ECA), em angiotensina II, sendo este um potente vasoconstritor.
Os receptores de angiotensina do tipo 1 (AT1) medeiam a maioria dos efeitos fisiológicos e patofisiológicos atribuídos à Angiotensina II. A ligação a estes receptores, amplamente distribuídos pelo organismo, resultam em vasoconstrição do musculatura lisa vascular, estimula a hipófise a secretar ADH (hormônio anti-diurético), estimula o córtex da adrenal a secretar aldosterona, promovendo a reabsorção de água e Na+ nos rins. Todos esses eventos promovem aumento da pressão arterial (GOLAN, 3ª edição).
Como a hipertensão pode ser definida?
Define-se o quadro de hipertensão quando se constata uma elevação da pressão arterial (PA), sendo:
- PA sistólica igual ou maior a 140 mmHg
- PA diastólica igual ou maior que 90 mmHg,
A medida considerada normal é 120 mmHg para PA sistólica e 80 mmHg para PA diastólica.
A hipertensão pode ser classificada como primária ou essencial, que é aquela onde ocorre o aumento da PA sem um fator determinante, porém na maioria desses casos existem pessoas na mesma família também com o diagnóstico, e não tem cura.
Existe ainda a hipertensão secundária, causada em decorrência de outra doenças (renais ou endócrinas), podendo assim ser manejadas. (BARROSO et al., 2020)
Como é o tratamento da hipertensão arterial?
O tratamento pode envolver um manejo não farmacológico, que envolve perda de peso, realização exercícios físicos, dieta (com baixa ingesta de sal) e, dependendo dos fatores de risco, alguns fármacos. No último caso, é analisado o nível da PA e a presença de doenças cardiovasculares, visto que os fármacos podem aumentar as chances de AVC (KUBOTANI; FERNANDES; JÚNIOR, 2019).
Entretanto, apesar de não apresentar cura, o manejo da HA pode ser feito por meio de terapias medicamentosas. As classes terapêuticas mais utilizadas são:
- bloqueadores adrenérgicos, que atuam estimulando os receptores alfa-2-adrenérgicos pré-sinápticos no sistema nervoso central, reduzindo o tônus simpático;
- inibidores da enzima conversora de angiotensina (iECA), que bloqueiam a transformação da angiotensina I em II;
- bloqueadores dos canais de cálcio, que atuam proporcionando a redução da resistência vascular periférica por diminuição da concentração de cálcio;
- vasodilatadores diretos, que diminuem a PA por promover o relaxamento muscular, vasodilatação e redução da resistência vascular periférica; e, por fim, diuréticos que agem diminuindo o volume de água no sangue (BAKRIS, 2019;“VI Diretrizes Brasileiras de Hipertensão,” 2010).
Dependendo do caso, o paciente pode necessitar de uma na combinação de diferentes classes de fármacos anti-hipertensivos (MALACHIAS et al., 2016).
Independente dos diversos medicamentos que possam ser utilizados no tratamento da hipertensão, as medidas não farmacológicas seguem sendo as principais, principalmente considerando que os fármacos utilizados para diminuir a PA possuem diversos efeitos adversos como: hipercalemia, hipotensão, elevação de ácido úrico, dentre outros (LOPES, 2018).
Nos próximos posts, vamos explorar melhor a classe terapêutica dos inibidores da ECA. Fique ligado e até mais!
Se gostou desse conteúdo, compartilhe!
Referências
BAKRIS, G. L. Fármacos para hipertensão. In: MANUAL MSD. [S. l.], outubro de 2019. Disponível em: https://www.msdmanuals.com/pt-br/profissional/doenças-cardiovasculares/hipertensão/fármacos-para-hipertensão. Acesso em: 24 ago. 2021.
BARROSO, W. K. S. et al. Diretrizes Brasileiras de Hipertensão Arterial – 2020. Arq. Bras. Cardiol., v. 116, n. 3, p. 516–658, 25 mar. 2021.
BRASIL. Hipertensão afeta um a cada quatro adultos no Brasil. Disponível em: <https://www.gov.br/saude/pt-br/assuntos/noticias/hipertensao-afeta-um-a-cada-quatro-adultos-no-brasil>. Acesso em: 23 ago. 2021.
GOLAN, David E. et al. Farmacologia Cardiovascular Integrativa | Hipertensão, Cardiopatia Isquêmica e Insuficiência Cardíaca. In: Princípios de Farmacologia. [S. l.: s. n.], cap. 25.
KUBOTANI S., K. P.; FERNANDES, D.R; JÚNIOR, A. T.T. Utilização de fármacos vasodilatadores de ação direta e indireta no tratamento de hipertensão arterial: artigo de revisão. Revista Científica FAEMA, v. 10, n. 1, p. 148–156, 26 jul. 2019.
LOPES G. Q. Considerações importantes sobre o tratamento da hipertensão arterial (parte 1). Disponível em: <https://pebmed.com.br/consideracoes-importantes-sobre-o-tratamento-da-hipertensao-arterial-parte-1/>. Acesso em: 25 ago. 2021.
MALACHIAS, M. et al. Tratamento Medicamentoso. Arquivos Brasileiros de Cardiologia, v. 107, n. 3, 2016.
NCD Risk Factor Collaboration (NCD-RisC). Worldwide trends in hypertension prevalence and progress in treatment and control from 1990 to 2019: a pooled analysis of 1201 population-representative studies with 104 million participants. Lancet. v. 98, n. 10304, p. 957-980.
RAMOS, Oswaldo. Histórico do tratamento da Hipertensão Arterial. HiperAtivo. Vol. 5, 1998. Disponível em: <http://departamentos.cardiol.br/dha/revista/5-4/aspectos.pdf> Acesso em: 25 Ago 2021.
Profa. Dra. Marcelle de Lima Ferreira Bispo
Professora Adjunta do Departamento de Química da Universidade Estadual de Londrina (UEL). Possui experiência na área de Química Medicinal, com ênfase em planejamento, síntese, modelagem molecular e avaliação biológica de novas substâncias com potenciais atividades antibacteriana, antimicobacteriana, antifúngica, antichagásica, antileishmania, antimalárica e antitumoral.